带你全面了解mRNA疫苗
前言
疫苗是预防传染性疾病传播的最有效的公共卫生干预措施。成功的疫苗接种根除了许多威胁生命的疾病,如天花和脊髓灰质炎,世界卫生组织估计疫苗每年可防止200-300万人死于破伤风、百日咳、流感和麻疹。然而,尽管常规疫苗取得了明显的成功,但它们并不能有效对付疟原虫、丙型肝炎和HIV等逃避免疫监视的病原体。此外,它们需要定期修改以应对快速变异的病原体,如流感病毒。
基于mRNA的核酸疫苗是在30多年前提出的,希望能产生安全、多功能、易于生产的疫苗。mRNA疫苗比传统疫苗有许多优点:与某些病毒疫苗不同,mRNA不会整合到基因组中,从而避免了对插入突变的担忧;mRNA疫苗可以以无细胞的方式制造,从而实现快速、经济、高效的生产。此外,单个mRNA疫苗可以编码多种抗原,增强针对适应性病原体的免疫反应,并能够以单一配方针对多种微生物或病毒变体。
最初,由于担心其稳定性、低效性和过度免疫刺激,mRNA治疗并没有得到重视。然而在过去的十年中,mRNA治疗领域日新月异,包括mRNA药理学的深入研究,有效载体的开发和mRNA免疫原性的控制,使得mRNA疫苗的临床应用进入了一个崭新的阶段。
mRNA的设计与合成
体外转录(IVT)mRNA模拟内源性mRNA的结构,有五个部分,从5?到3?包括:5?cap,5?非翻译区(UTR),一个编码抗原的开放阅读框,3?UTR和一个PolyA尾。

与天然真核mRNAs一样,5′端帽结构包含一个7-甲基鸟苷核苷,5′端结构会在空间上保护mRNA不被核酸外切酶降解,并与翻译起始因子蛋白协同工作,招募核糖体以启动翻译。PolyA尾的长度间接调节mRNA翻译和半衰期。
编码区两侧的5′和3′UTR调节mRNA翻译、半衰期和亚细胞定位,来自高表达基因(如α-和β-珠蛋白基因)的天然UTR是合成mRNAs的首选。此外,UTR可根据细胞类型进行优化,如通过去除3′UTR中的miRNA结合位点和富含AU的区域,将mRNA降解降至最低。
mRNA疫苗的开放阅读框是最关键的组成部分,尽管开放阅读框不像非编码区那样具有可塑性,但可以通过优化密码子,从而在不改变蛋白质序列的情况下增加翻译。例如,CureVac AG公司发现人类mRNA密码子很少在第三位有A或U,从而用G或C替换开放阅读框第三位的A或U。并将此优化策略用于其SARS-CoV-2疫苗CVnCoV,目前正处于III期试验阶段。
为了最大化翻译,mRNA序列通常包含修饰的核苷,例如假尿苷、N1-甲基假尿苷或其他核苷类似物。修饰核苷的使用,特别是修饰尿苷,阻止了模式识别受体的识别,保证了翻译过程产生足够水平的蛋白质。Moderna和Pfizer–BioNTech SARS-CoV-2疫苗都含有核苷修饰。另一种避免模式识别受体检测的策略,由CureVac首创,使用序列工程化和密码子优化,通过提高疫苗mRNA的GC含量来消耗尿苷。
除了mRNA序列的改进外,在简化mRNA生产方面也取得了重大进展。临床上使用的合成mRNA通过使用噬菌体RNA聚合酶T7(也可以使用T3和SP6聚合酶)从DNA质粒在体外转录。另外,使用CleanCap的共转录封盖技术,简化了纯化步骤。
mRNA疫苗的载体
由于mRNA较大(104–106Da)且带负电,因此无法通过细胞膜的阴离子脂质双层。此外,在体内,它会被先天免疫系统的细胞吞噬,并被核酸酶降解。因此,体内应用需要使用mRNA递送载体,该载体转染免疫细胞而不会引起毒性或不必要的免疫原性。目前,已经为此开发了许多基于创新材料的解决方案。
脂质纳米颗粒(LNP)
脂质纳米颗粒是临床上最先进的mRNA载体。截至2021年6月,所有正在研制或批准临床使用的SARS-CoV-2 mRNA疫苗均采用LNPs。LNP为mRNA递送提供了许多好处,包括制剂简单、模块化、生物相容性和较大的mRNA有效载荷容量。除RNA药物外,LNP通常包括四种成分,可电离脂质、胆固醇、辅助磷脂和聚乙二醇化脂质,它们共同封装和保护脆弱的mRNA。
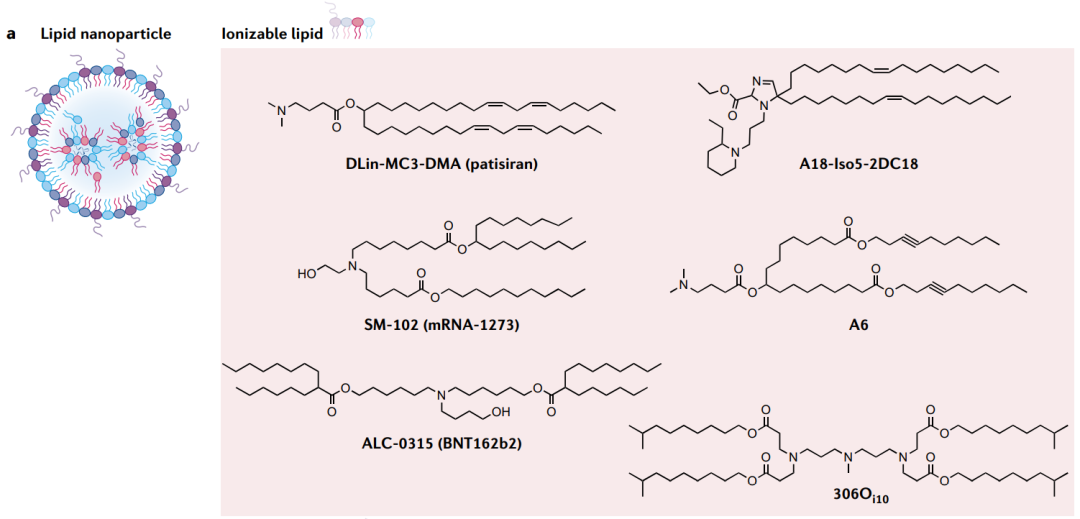
可电离脂质与mRNA在酸性缓冲液中形成纳米颗粒,使脂质带正电荷并吸引RNA。此外,它们在内涵体的酸性环境中带正电荷,这促进了它们与内涵体膜的融合,将其释放到细胞质中。
DODAP和DODMA是第一种用于RNA输送的可电离脂质。通过设计提高DODMA的功效,产生了DLin-MC3-DMA。这是第一个FDA批准的药物制剂中使用的可电离脂质:siRNA药物patisiran(Onpattro)。除了有效且安全地递送siRNA外,DLin-MC3-DMA还用于mRNA的递送。
目前,学术界和工业界的许多团体使用组合反应方案来合成潜在的传递材料,这种方法产生了许多有效的脂质,包括C12-200、503O13、306Oi10、OF-02、TT3、5A2-SC8、SM-102(用于抗SARS-CoV-2的Moderna疫苗mRNA-1273)和ALC-0315(用于辉瑞疫苗BNT162b2)。
除了寻求提高疗效外,人们越来越关注提高药物的特异性,特别是对疫苗和免疫疗法的特异性。含有多环金刚烷尾的脂质11-A-M58,和含有环咪唑头的脂质93-O17S59,已被设计用于体内靶向T细胞。尽管机制尚不清楚,但这些脂质的环状基团对于靶向T细胞至关重要。
尽管电离脂质可以说是LNP最重要的成分,但其他三种脂质成分(胆固醇、辅助脂质和聚乙二醇化脂质)也促进了纳米粒子的形成和功能。胆固醇是一种天然存在的脂质,它通过填充脂质之间的空隙来增强纳米颗粒的稳定性,并有助于在摄取到细胞的过程中与内涵体膜融合。

辅助脂质通过促进有助于膜与内涵体融合的脂质相变来调节纳米颗粒的流动性并增强功效。最佳辅助脂质的选择取决于可电离脂质材料和RNA载体。例如,对于类脂质材料,饱和辅助脂质(如DSPC)最适合传递短RNA(如siRNA),而不饱和脂质(如DOPE)最适合传递mRNA 。DSPC已被用于FDA批准的SARS-CoV-2疫苗mRNA-1273和BNT162b2中。
LNPs的聚乙二醇化脂质成分由聚乙二醇(PEG)与锚定脂质(如DMPE或DMG)结合而成。亲水性PEG可以稳定LNP,通过限制脂质融合调节纳米颗粒大小,并通过减少与巨噬细胞的非特异性相互作用增加纳米颗粒半衰期。mRNA-1273和BNT162b2 SARS-CoV-2疫苗均含有聚乙二醇化脂质。
聚合物和聚合物纳米颗粒
尽管临床进展不如LNP,但聚合物具有与脂质相似的优势,能够有效传递mRNA。阳离子聚合物将核酸浓缩成具有不同形状和大小的复合物,可通过内吞作用进入细胞。
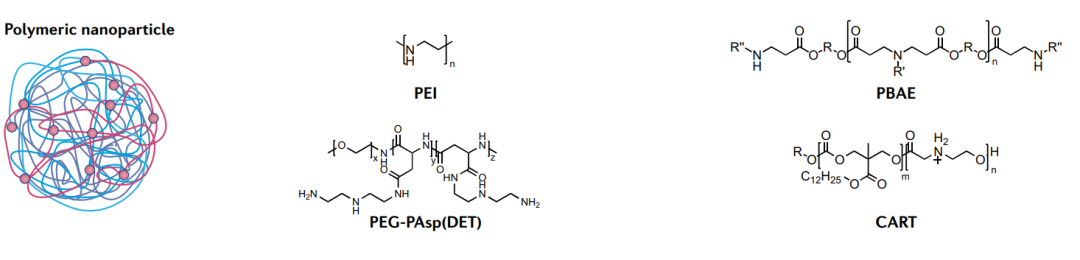
聚乙烯亚胺是研究最广泛的核酸传递聚合物。尽管其功效卓越,但由于其高电荷密度,其毒性限制了应用。此外,已经开发出几种毒性较小的可生物降解聚合物。例如,聚(β-氨基酯)在mRNA传递方面表现出色,尤其是对肺。
最近开发出了一种新型的含脂聚合物,称为电荷改变可释放转运体(CARTs),它能有效地靶向T细胞,操纵T细胞是非常困难的,因此,CART 是一种极具吸引力的传递材料,在mRNA疫苗和基因治疗领域具有巨大潜力。
其他递送系统
除了脂质和聚合物载体外,肽也可以将mRNA传递到细胞中,这要归功于其主链和侧链中的阳离子或两亲胺基(例如精氨酸),这些阳离子或两亲胺基与mRNA静电结合并形成纳米复合物。例如,含有重复的精氨酸-丙氨酸-亮氨酸-丙氨酸(RALA)基序的膜融合细胞穿透肽。
富含精氨酸的鱼精蛋白肽在中性pH下带正电荷,也可以浓缩mRNA并促进其传递。鱼精蛋白与mRNA复合物激活识别单链mRNA的Toll样受体(TLR7,TLR8)通路,因此,它还可以作为疫苗或免疫治疗应用的佐剂。CureVac AG正在评估一种含有鱼精蛋白的递送平台RNActive,用于黑色素瘤、前列腺癌和非小细胞肺癌的临床试验。

最后,基于角鲨烯阳离子纳米乳液也可以传递mRNA,这些纳米乳剂由油性角鲨烯核组成。一些角鲨烯制剂,如诺华的MF59,在FDA批准的流感疫苗中用作佐剂。MF59使注射部位的细胞分泌趋化因子,从而招募抗原呈递细胞,诱导单核细胞分化为树突状细胞,并增强抗原呈递细胞对抗原的摄取。角鲨烯基阳离子纳米乳剂从内涵体逃逸并将mRNA输送到细胞质中的机制尚不清楚。
mRNA疫苗技术创新
mRNA疫苗技术最重要的创新在于:mRNA 序列设计;开发简单、快速和大规模生产 mRNA 的方法;开发高效、安全的 mRNA 疫苗递送材料。
最近的一项研究使用了一种基于细胞培养的系统选择过程来识别新的UTRs,它显著增加了IVT mRNA的蛋白质表达。与人类β-珠蛋白3’UTR的相比,这些序列可以诱导相关转录物产生大约3倍的蛋白质。
此外,最近报道了一种有趣的新疫苗形式,该方法利用编码α病毒RNA依赖性RNA聚合酶的mRNA加上编码抗原的第二个mRNA,使其在细胞质中能够复制。这种系统可以在非常低的剂量(50ng)就有效地诱导小鼠的保护性免疫反应。这些发现特别有吸引力,因为低剂量的使用降低了疫苗生产的成本。无递送材料进一步降低了成本,简化了制造,并且提高了疫苗冻干和在环境温度下储存的可能性。
在生产方面,除了cleancap技术外,最近开发了一种通过将双链RNA污染物吸附到纤维素(一种廉价且丰富的多糖)来纯化mRNA的简单方法。研究证明,这种高度可扩展且廉价的方法与高效液相色谱法一样有效地去除IVT mRNA样本中的dsRNA污染物。
在递送材料方面,与基于聚合物的CART平台类似,mRNA-LNPs也实现了选择性T细胞靶向。一种新的平台,称为ASSET(锚定二级靶向单链抗体),其中T细胞特异性单克隆抗体与LNP相连,以靶向T细胞。这种灵活的平台在mRNA疫苗和其他应用方面也有很大的潜力。
另外一种脂质复合物在全身给药后优先靶向树突状细胞。用mRNA疫苗选择性靶向DC以诱导强烈的免疫反应是一个潜在的关键发现,该平台已经在临床试验中证明了其前景。
mRNA疫苗在感染性疾病的研究进展
以mRNA为基础的治疗代表了一个相对新颖和高效的药物类别。最近发表的几项研究强调了mRNA疫苗在治疗不同类型的恶性肿瘤和传染病方面的潜在疗效,这些疾病中传统的疫苗策略不能引起保护性免疫反应。
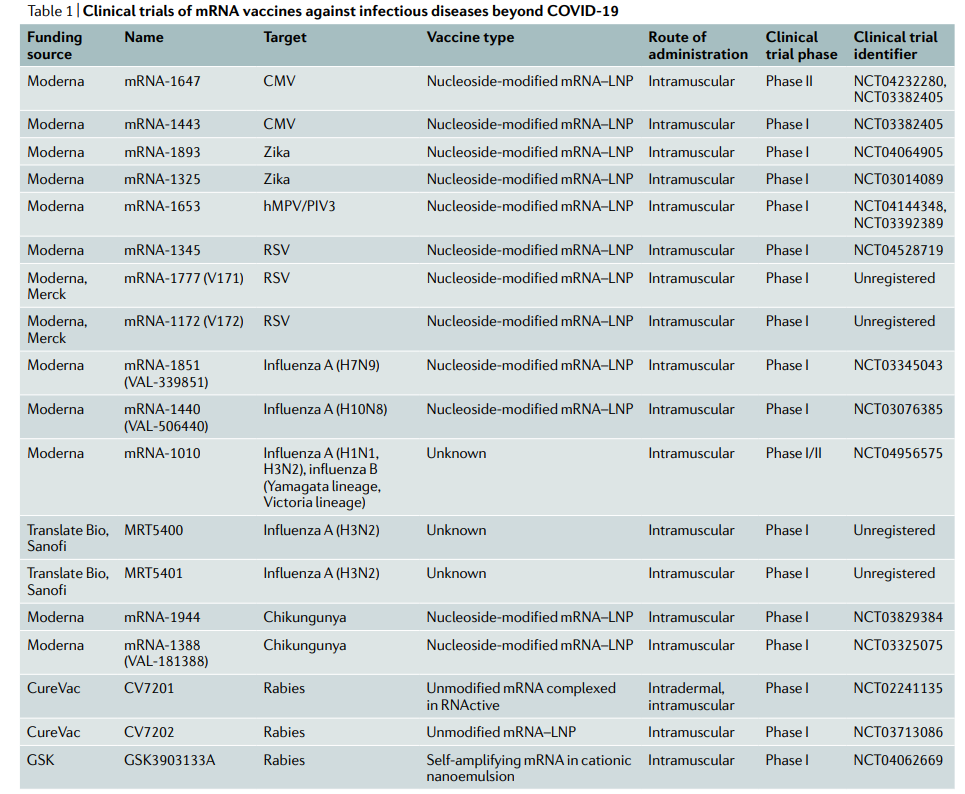
截至2019年底,15种针对传染病的候选mRNA疫苗已进入临床试验,当时,人们认为mRNA疫苗至少还需要5-6年才能获得监管部门的批准。但是,当2020年初COVID-19大流行横行世界时,这些期望就被颠覆了。在接下来的几个月里,mRNA疫苗的研发、制造和部署都进入了飞速跨越的阶段。
SARS-CoV-2疫苗
大多数SARS-CoV-2候选疫苗对病毒表面的棘突蛋白产生免疫反应。棘突蛋白与其宿主细胞表面的受体血管紧张素转换酶2结合。然后,细胞的跨膜丝氨酸蛋白酶2将附着的棘突蛋白切开,该蛋白酶诱导构象变化,暴露棘突蛋白的融合肽并促进与细胞或内体膜的融合。通常,疫苗mRNA编码的抗原要么是全长棘突蛋白,要么是棘突蛋白的受体结合域。


截至2021年6月18日,185个CVID-19疫苗候选处于临床前开发阶段,另外102个已进入临床试验。在临床试验中,19种为mRNA疫苗。2020年12月11日,辉瑞的BNT162b2疫苗获得了FDA的紧急授权,成为第一个获准用于人体的mRNA药物。一周后,Moderna疫苗mRNA-1273也被授权在美国使用。最终,它们是第一批在美国、英国、加拿大和其他几个国家获得授权的SARS-CoV-2疫苗。
辉瑞和BioNTech共同开发了五种mRNA候选疫苗,它们编码棘突蛋白抗原的变体。两个主要候选药物BNT162b1和BNT162b2使用Acuitas Therapeutics的可电离脂质ALC-0315和核苷修饰的mRNA,其中所有尿苷被N1甲基假尿苷取代,以增强mRNA翻译。BNT162b1编码三聚体分泌型棘突蛋白的受体结合域,而BNT162b2编码全长SARS-CoV-2棘突糖蛋白,S2亚基中有两个脯氨酸替换,将蛋白锁定在融合前构象。
在两种疫苗的第一阶段试验中,都可诱导高滴度的中和抗体,并产生强烈的CD4+和CD8+反应,伴有轻度至中度不良反应。两种候选疫苗耐受性良好且有效,但只有BNT162b2疫苗因其较轻的全身和局部不良反应而进入II/III期试验。在第三阶段试验中,BNT162B2显示了95%的整体预防和90~100%的疗效。
Moderna与国立卫生研究院合作开发了mRNA-1273。该疫苗使用了可电离脂质SM-102制备LNP,该LNP封装N1甲基假尿苷修饰的mRNA。该序列编码SARS-CoV-2棘突蛋白,带有两个脯氨酸替换,赋予融合前构象。
在1期临床试验中, mRNA-1273非常有效且耐受性良好。在涉及30420名志愿者的III期试验中,两支100μg剂量疫苗的预防率为94.1%,注射部位的局部疼痛是最常见的副作用。第二次给药后,一半的志愿者报告了中度至重度系统性副作用(例如疲劳、肌肉疼痛、关节疼痛),这些副作用在48小时内消失。
尽管辉瑞和Moderna公司生产的疫苗已证明具有良好的疗效和安全性,但它们对冷链储存的需求带来了保障的巨大困难。mRNA-1273可在4-8℃下储存持续一个月,而BNT162b2则需要在-60℃条件下储存。
CureVac的候选疫苗CVnCoV在5℃下可稳定储存3个月。CVnCoV使用Acuitas Therapeutics(可能是ALC-0315)的可电离脂质和编码具有两个脯氨酸替代物的全长棘突蛋白的未修饰mRNA。在第一阶段临床试验中,志愿者产生的中和抗体与CVID-19恢复期患者相似,耐受性良好。然而不幸的是,在包括4万人的III期临床试验中,CVnCoV仅显示出47%的疗效。中期分析表明,CVnCoV的较低疗效归因于新出现的SARS-CoV-2变异。
目前,CureVac正与GSK合作,开发第二代候选药物——CV2CoV,该药物经过优化,以增强相对于CVnCoV的翻译和免疫原性。CV2CoV使用来自人类羟基类固醇17-β-脱氢酶4基因的5′UTR和来自人类蛋白酶体20S亚单位β3基因的3′UTR。在临床前研究中,CV2CoV在体外显示出比CVnCoV高1.8倍的蛋白表达,并在大鼠中诱导针对B.1.1.7、B.1.1.298和B.1.351变体的高滴度交叉中和抗体。
另一种耐热候选疫苗ARCoV由中国人民解放军军事科学院与Walvax生物技术公司合作开发,可以在25℃稳定一周。ARCoV编码棘突蛋白的受体结合域。在临床前研究中,在食蟹猴中可诱导高SARS-CoV-2特异性IgG抗体和强病毒中和滴度。尽管CVnCoV和ARCoV热稳定性背后的原因尚不清楚,但mRNA二级结构、较小的mRNA大小、GC含量和脂质可能是重要因素。
其它一些mRNA候选疫苗也正在研制中。LNP-nCoVsaRNA由伦敦帝国理工学院和Acuitas Therapeutics合作开发,编码全长棘突蛋白。目前,正在使用0.1–1?g剂量递增方案进行I期临床试验评估(ISRCTN17072692),其使用了所有候选mRNA疫苗中最低的RNA剂量。
另一种自扩增mRNA疫苗候选物ARCT-021(也称为LUNAR-COV19)由Arcturus公司利用其专有的LUNAR脂质载体和自转录和复制RNA(STARR)平台开发。它编码全长融合前棘突蛋白。
流感病毒疫苗
全世界每年约有29万至65万人死于流感病毒。目前的疫苗以促进病毒进入的病毒血凝素蛋白为靶标。传统的流感疫苗是生长在鸡蛋中的灭活流感病毒,生产时间长,纯化困难。此外,病毒会在鸡蛋中发生变异以获得最佳生长,有时会使它们在人类中无效。


因此,确实需要替代的抗原靶点和生产方法。体外转录的合成mRNAs可以满足这一需求,并确保在出现全新流感毒株时快速生产疫苗。例如,2013年,基于LNP(DLinDMA)的自我扩增mRNA疫苗在中国H7N9爆发后8天内迅速研制成功,然而不幸的是,由于当时没有用于mRNA制造的GMP设施,未能进行临床试验。
也有人致力于研制一种不需要每年修改的通用流感疫苗。这种疫苗可以对几种流感病毒株和亚型产生免疫力。在2012年首次展示的流感mRNA疫苗,三次皮内注射在小鼠中分别诱导针对H1N1和H5N1毒株的同源和异源免疫。
值得注意的是,不易发生突变的血凝素保守柄区最近已成为一种新型通用疫苗靶标。还有另一项研究使用LNPs来递送50ng剂量的mRNA,编码三种保守的流感蛋白:神经氨酸酶、核蛋白和基质-2离子通道蛋白以及血凝素柄区。令人难以置信的是,这种微小的mRNA剂量产生了广泛的保护性抗体。
寨卡病毒疫苗
寨卡病毒感染于1947年首次被发现,感染寨卡病毒的患者通常无症状或出现发热、皮疹和肌肉疼痛等轻微症状。然而,寨卡病毒在2015-2016年美洲流行期间成为全球健康危机,该病毒在怀孕期间导致严重胎儿神经畸形和胎儿死亡。膜和包膜蛋白(prM-E)是针对寨卡病毒的mRNA疫苗常见的抗原选择,因为针对prM-E的中和抗体可以防止病毒融合。
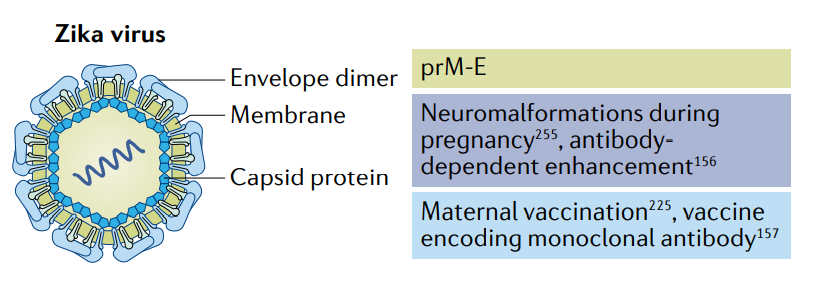

Moderna与华盛顿大学医学院合作,开发了一种改良的prM-E mRNA,其中包含E蛋白中的突变融合环形表位。两个10?g剂量的mRNA可保护小鼠免受寨卡病毒攻击,并减少登革热增强抗体的产生。这些令人鼓舞的临床前结果促进了I期试验的进行,中期结果表明,疫苗mRNA-1893在10天内诱导94-100%的血清转阳,耐受性良好。
此外,另一项研究使用被动免疫方法,利用基于角鲨烯的纳米载体递送编码ZIKV中和抗体的mRNA。对于免疫系统受损而无法合成自身抗体的免疫缺陷患者来说,这是一种很有吸引力的方法。
HIV病毒疫苗
全球范围内,艾滋病毒目前影响3800万人,预计到2030年将影响多达4200万人。尽管已进行了30年的研究,但尚未开发出有效的疫苗,这主要是因为HIV包膜蛋白具有显著的抗原性多样性以及隐藏关键包膜蛋白表位“聚糖屏障”。几项临床前研究已经使用了多种载体,包括阳离子纳米乳剂、DOTAP/DOPE脂质体、Polymers和可电离LNP,它们在不同程度看到了一些效果。这些研究表明,除了有效的载体外,新的抗原对于有效地靶向HIV是非常关键的。


呼吸道合胞病毒疫苗
呼吸道合胞病毒是全球急性下呼吸道感染的主要原因。每年,估计有60000名5岁以下儿童死亡,超过14000名65岁以上的人死亡。


目前的RSV候选疫苗主要针对高度保守的F蛋白。尽管一些候选者由于中和抗体滴度不足而未能通过临床试验,但对F蛋白构象的新发现表明,针对融合前构象接种疫苗可产生优异的中和抗体反应。这一发现有望改进未来的疫苗设计。
Moderna正在评估编码融合前F蛋白的三种单剂量候选疫苗:mRNA-1172和mRNA-1777用于成人,以及mRNA-1345用于儿童。在I期临床试验中,mRNA-1777诱导RSV中和抗体产生强烈的体液反应,CD4+T细胞对RSV F蛋白产生反应,且无严重不良事件。mRNA-1345的序列已被进一步设计和密码子优化,以增强相对于mRNA-1777的翻译和免疫原性。接种后1个月,mRNA-1345产生的中和抗体滴度约为mRNA-1777的八倍。最终,Moderna的目标是将mRNA-1345与其儿科人类偏肺病毒/副流感病毒3型(hMPV/PIV3)候选疫苗mRNA-1653整合,并用单一配方为儿童接种针对三种不同病原体的疫苗。
埃博拉病毒疫苗
埃博拉病毒(EBOV)于1976年首次被确定为导致埃博拉病爆发的病原体。这种病毒性出血热在2014-2016年西非埃博拉疫情中夺走了11000多条生命。2019年,FDA批准了一种基于重组水泡性口炎病毒(VSV)的埃博拉疫苗(rVSV-EBOV)。尽管与未接种疫苗相比,rVSV-EBOV在预防埃博拉传播方面的有效性为97.5%,但临床试验注意到一些安全问题(例如急性关节炎和皮疹)。


抗EBOV的mRNA疫苗可能比这种基于病毒的疫苗更安全,因为它们不会在体内复制。一种编码EBOV糖蛋白的mRNA疫苗已在小鼠中证明了效力。该疫苗通过CD8+和CD4+T细胞诱导糖蛋白特异性IgG抗体和IFN-γ以及IL-2的强烈表达,可保护动物免受致命病毒的伤害。
狂犬病毒疫苗
狂犬病是一种人畜共患病,以神经症状为特征,死亡率近100%。尽管已有疫苗获批,但每年仍有5万多人死于狂犬病,这突出表明需要更有效、更廉价的疫苗。
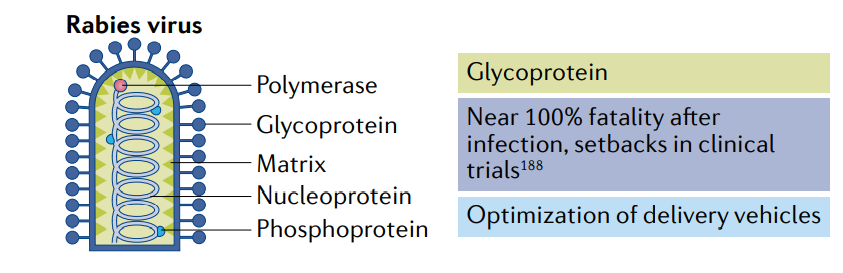

为了满足这一需求,CureVac利用其RNActive平台,筛选出编码狂犬病病毒糖蛋白的未经修饰的mRNA疫苗CV7201。在一项临床前研究中,CV7201可诱导小鼠和猪的高中和抗体滴度,并诱发抗原特异性CD4+和CD8+T细胞反应。但是在I期临床试验中发现,虽然给药途径不影响免疫反应,但给药装置只有皮内注射器产生短暂的体液免疫反应。这种弱的给药效果以及高发生率的不良事件表明需要进一步优化给药平台。
随后,CureVac使用Acuitas Therapeutics生产的专有LNP作为其新疫苗CV7202的载体。在一项临床前研究中,CV7202诱导产生强抗体滴度和CD8+和CD4+T细胞反应。I期临床试验结果表明,两个1?g剂量可产生高滴度中和抗体以及强适应性免疫反应,耐受性良好。
疟原虫疫苗
尽管开发中的绝大多数mRNA疫苗是为了防止病毒感染,但也有预防其他传染病的努力。疟疾是由单细胞真核寄生虫引起的,其发病率和杀伤力位居榜首。每年,疟疾折磨着全世界2亿多人,夺走40多万患者的生命。由于缺乏表面抗原和疟原虫的复杂生命周期,抗疟疫苗的生产一直很困难。幸运的是,人体对疟原虫感染的自然免疫反应的研究已经确定了潜在的非表面抗原靶点。
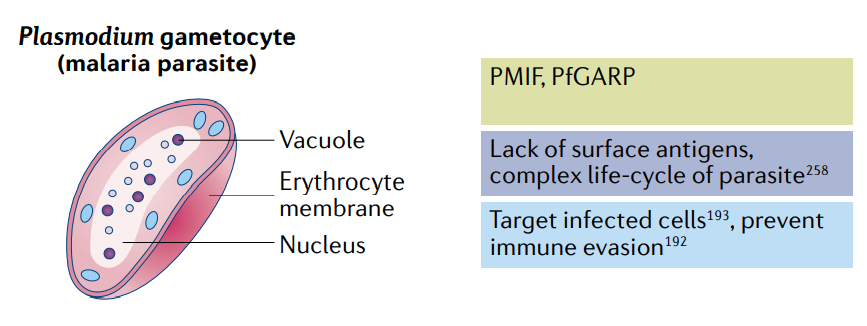

例如,疟原虫分泌的细胞因子巨噬细胞迁移抑制因子(PMIF)已被证明可阻止T细胞产生长期记忆。根据这一发现,从基于角鲨烯的阳离子纳米乳剂中制备了一种疫苗,该纳米乳剂装载有编码PMIF的自扩增mRNA。两个15?g剂量可改善辅助性T细胞的发育,并诱发抗疟原虫IgG抗体和记忆性T细胞反应。
另一项关于疟疾感染的机制研究发现,恶性疟原虫富含谷氨酸蛋白(PfGARP)是一种潜在的mRNA疫苗靶点。一种编码PfGARP抗原的核苷修饰mRNA疫苗正在开发中,该疫苗使用了Acuitas Therapeutics专有的LNP。临床前研究表明,该疫苗可以降低动物感染疟原虫后的反应。
mRNA疫苗的关键问题
目前,针对mRNA疫苗的安全性人们还有很多疑惑。此外,mRNA疫苗也只有在SARS-CoV-2的预防中获得批准,在其它方面的疗效还有待进一步研究。很多问题需要解决,下面我们来一起探讨未来mRNA疫苗可能会面临的一些关键问题。
抗原反应持续时间
接种疫苗后,抗原被抗原呈递细胞吸收并运输到淋巴结,在淋巴结中,B细胞、抗原呈递细胞和滤泡辅助性T细胞(Tfh)之间的相互作用促进生发中心的形成。在生发中心内,B细胞随后增殖、分化并突变其抗体基因,以产生针对攻击性抗原的高亲和力中和抗体。生发中心反应和Tfh细胞诱导对于持久的抗体反应至关重要,这将保护患者数月或数年。
为了增强这一免疫反应过程的第一步,一些传递系统以抗原呈递细胞为靶点,翻译mRNA。积极靶向抗原呈递细胞的几种有希望的策略包括将单克隆抗体与LNP表面结合,并用树突状细胞特异性配体修饰LNP表面。或者,调节LNP的物理性质,如表面电荷,已用于提高癌症疫苗疗效。
此外,通过延长抗原mRNA的翻译来改变疫苗药代动力学已成为增强抗体反应的令人兴奋的工具。生发中心反应期间持续的抗原可用性已被证明可使抗体产生量增加约10倍。在小鼠中的一项研究表明,与未经修饰的mRNA相比,核苷修饰的mRNA循环时间更长,并诱导更强的Tfh细胞和生发中心B细胞反应。
在临床试验中,两次剂量的mRNA-1273也能在6个月内引发持久的抗体反应。尽管抗体滴度在研究期间略有下降,但所有年龄组均保持较高的中和能力。这些结果是有希望的,然而,抗体反应的持续时间是一个复杂的现象,不同的抗原会有所不同,需要更长期的数据才能全面理解。
针对病毒的突变
病毒基因组的突变在复制过程中很常见。尽管大多数突变对病毒的功能影响很小或没有影响,但一些突变可以增强免疫逃避,阻碍疫苗的开发。例如,30多年来,艾滋病毒的快速突变阻碍了有效疫苗的开发,而流感病毒的突变需要每年对疫苗配方进行修改,以针对优势毒株。
新出现的SARS-CoV-2变异也引起了对mRNA疫苗交叉变异效力的关注。B.1.351和P.1变体在棘突蛋白受体结合域的484位(E484K)存在谷氨酸(E)到赖氨酸(K)突变,这促进了免疫逃避。幸运的是,FDA批准的mRNA疫苗BNT162b2和mRNA-1273产生了针对B.1.351和P.1以及其他变体的交叉中和抗体,这表明它们可以提供针对它们的保护。然而,与最先的病毒相比,交叉中和效应已经显著降低。此外,在CureVac的候选CVnCoV的IIb/III期试验中,测序的124个COVID-19病例中有57%都是突变体,包括B.1.351和P.1变体。
如果这些变异毒株随时间逐渐成为主要变异体,则可能需要变异体特异mRNA增强剂。目前,Moderna正在评估最初的mRNA-1273疫苗和作为第三剂增强剂的最新版疫苗:mRNA-1273.351,它编码来自B.1.351变体的棘突蛋白,以及mRNA-1273.211,一种mRNA-1273和mRNA-1273.351的1:1的混合疫苗。
从长远来看,提供SARS-CoV-2和未来冠状病毒爆发保护的泛冠状病毒疫苗将会更有利。与HIV和流感一样,新的结构洞察有望促进冠状病毒保守位点的发现,加速抗原发现和疫苗设计。
安全性
总的来说,mRNA疫苗具有良好的安全性,临床试验中仅发生轻度或中度不良事件。然而,也有个别事件要求进一步优化mRNA抗原和运载工具组件。例如,CureVac基于鱼精蛋白的狂犬病候选药物CV7201在78%的参与者中引发严重不良事件,促使CureVac采用LNPs作为其后续狂犬病候选药物CV7202的首选给药平台。
与大多数药物一样,mRNA疫苗的不良反应往往随着剂量的增加而增加。例如,在CV7202的第一阶段试验中,5μg剂量具有不可接受的毒性,而1μg是耐受性良好的最高剂量。此外,在Moderna H10N8流感疫苗的第一阶段试验中,在400ug剂量患者出现严重不良事件,因此,试验以100μg剂量继续。
在使用Pfizer–BioNTech和Moderna的COVID-19疫苗时,分别在约百万分之4.7和百万分之2.5的接种者中观察到过敏反应,这大约是传统疫苗接种的2-4倍。一种说法认为,过敏反应归因于人群中预先存在的针对LNP中聚乙二醇化脂质的抗体。这些抗体被认为对许多消费品(例如牙膏、洗发水和泻药)中的PEG存在反应。据报道,40%的人群中存在抗PEG抗体,这可能会增加某些个体发生过敏反应的风险,并阻碍疫苗的效力。目前,CDC建议,对于对Pfizer–BioNTech或Moderna疫苗的任何成分有过敏史的个人,不应使用mRNA疫苗。很明显,我们需要更好地理解mRNA疫苗配方是如何引起过敏反应的,以便可以重新设计配方以改善安全性。
特定人群的疫苗接种
大多数疫苗,无论是传统疫苗还是mRNA疫苗,都是针对儿童或健康成人开发的。然而,由于免疫系统的不同,一些人群可能受益于替代疫苗接种策略或对疫苗接种的反应不同。
产妇/新生儿疫苗接种
怀孕期间免疫系统的动态特性增加了一个人对传染病的易感性,而感染会对产妇健康和胎儿发育造成灾难性影响。
为了应对这些挑战,产妇疫苗接种已成为改善产妇健康和降低新生儿发病率的工具。母体IgG抗体通过与新生儿Fc受体结合,很容易穿过胎盘,进入胎儿循环,保护胎儿免受病原体的侵害。在几项研究中,母亲接种mRNA负载的LNPs可防止怀孕小鼠中的胎儿寨卡病毒传播,并保护新生小鼠免受疱疹病毒和链球菌的感染。
尽管垂直转移的母体抗体可以防止新生儿感染,但它们也会阻碍对婴儿在以后的生活中接种疫苗的效果,其机制尚不清楚。延长抗原的可用性可能促进更强烈的生发中心反应,从而在存在母体抗体的情况下产生强大的婴儿免疫反应。
抗SARS-CoV-2的mRNA疫苗也被证明对怀孕和哺乳期人群具有免疫原性,并且在脐血和人类乳汁中检测到中和抗体。初步数据表明,mRNA-1273和BNT162b2在怀孕和非怀孕人群中引发类似的不良事件,并且疫苗不会增加新生儿死亡或先天性异常的发生率。然而,需要进一步的纵向研究来评估mRNA疫苗对产妇和新生儿健康的影响。
老年人
这一群体急需有效的疫苗,因为许多传染病影响着老年人。例如,70至90%的流感相关死亡率发生在65岁以上的患者中,而COVID-19的死亡率在大于65岁的患者中是年轻患者的62倍。
老年人更难接种疫苗,因为老龄化对免疫系统的先天和适应性反应都有不利影响。Toll样受体表达减少会阻止单核细胞和巨噬细胞分泌细胞因子和趋化因子,并限制与适应性免疫系统的串扰。由于细胞因子信号受损以及生理和细胞变化,感染期间的适应性免疫反应通常不充分。这些变化包括胸腺退化、幼稚B细胞和T细胞减少、T细胞受体多样性减少、对T细胞凋亡的更高易感性以及细胞毒性CD8+T细胞上关键受体如CD28的表达减少。
幸运的是,越来越多的证据表明,mRNA疫苗可能在所有年龄组都具有强大的效力。例如,在III期试验中,Pfizer–BioNTech的候选疫苗BNT162b2在所有治疗组中的疗效均超过93%。Moderna候选疫苗mRNA-1273也非常有效,在≥65岁的志愿者中显示出86.4%的有效性,相比之下,18-65岁志愿者的疗效为95.6%。
运载工具的设计对于提高老年人的疫苗效力非常重要。mRNA载体可以作为炎症佐剂,通过增强抗原提呈细胞向注射部位的募集来放大疫苗反应。在一项临床前研究中,CureVac的RNAVAC激活了TLR7,并在小鼠中产生了针对致命流感的持久免疫应答。诺华公司的乳剂MF59已经被用作mRNA递送载体,也可以作为佐剂。MF59增强了流感疫苗的免疫原性,已被批准用于老年人。
疫苗的获得
获得疫苗是实现广泛预防传染病的最大挑战,特别是在低收入国家。目前批准的SARS-CoV-2 mRNA疫苗的冷藏要求进一步限制了疫苗的获取。便携式和可重复使用的Arktek冷冻柜可以在流行病期间实现数百万剂疫苗的快速部署。
然而,在COVID-19病毒需要接种数十亿人,这需要耐热疫苗。目前,有两种SARS-CoV-2候选疫苗在室温下具有耐热性,如果这些耐热候选疫苗在临床试验中能够显示出良好的结果,他们可能在不久的将来简化全球对mRNA疫苗的获取。
疫苗的接受度
疫苗只有在接种后才有效,支持疫苗安全性和有效性的数据非常丰富,疫苗已经在世界部分地区根除了几种传染病,挽救了无数人的生命。然而,由于错误信息和反疫苗运动,公众的不信任感加剧,威胁到群体免疫力的维持,并使我们最脆弱的人群处于危险之中。
疫苗接种覆盖率下降可能导致威胁生命的疾病再次出现。例如,2000年从美国根除的麻疹在2019年感染了1200多人,原因是多个社区的疫苗依从性差。对于COVID-19,在美国,目前56–75%的接受度可能不足以达到至少80–90%的覆盖率,这一阈值被认为是对SARS-CoV-2群体免疫所必需的。
尽管提高疫苗覆盖率的大部分负担落在政府和公共卫生官员身上,科学界也可以通过提高mRNA疫苗的效力和安全性来提供帮助。提高疗效将降低群体免疫所需的接受度,提高安全性将阻止媒体对不良事件的报道,从而减少对疫苗接种的恐惧。
小结
几十年来,mRNA设计和核酸递送技术的进步,加上新抗原靶点的发现,使得mRNA疫苗成为对抗新兴流行病和现有传染病的非凡工具。两种针对SARS-CoV-2的mRNA疫苗,以革命性的速度研制,并提供了卓越的保护率,有望结束COVID-19的大流行。
此外,这些疫苗将LNP和RNA治疗从小众市场的产品提升为在大量人群中成功实施的预防性治疗。由此产生大量的安全性和有效性数据,以及成功的监管部门批准。我们可以乐观地认为,mRNA疗法将可能改变现代医学的疫苗接种方法、癌症免疫疗法以及蛋白质替代疗法。
参考文献:
1. mRNA vaccines for infectious diseases: principles, delivery and clinical translation. Nat RevDrug Discov. 2021 Aug 25 : 1–22.
2. Recent advances in mRNA vaccine technology. Curr Opin Immunol. 2020 Aug;65:14-20.

图片新闻
技术文库
最新活动更多
-
4月23日立即报名>> 【在线会议】研华嵌入式核心优势,以Edge AI驱动机器视觉升级
-
4月25日立即报名>> 【线下论坛】新唐科技2025新品发布会
-
7.30-8.1火热报名中>> 全数会2025(第六届)机器人及智能工厂展
-
7月30-31日报名参会>>> 全数会2025中国激光产业高质量发展峰会
-
精彩回顾立即查看>> OFweek 2025(第十四届)中国机器人产业大会
-
精彩回顾立即查看>> 【在线会议】从直流到高频,材料电特性参数的全面表征与测量







 分享
分享










发表评论
请输入评论内容...
请输入评论/评论长度6~500个字
暂无评论
暂无评论